アレルギーの薬(花粉症の薬)について|副作用や併用可否なども解説
アレルギー性鼻炎の薬は、内服薬、点鼻薬などいろいろな種類があります。効果、持続時間、副作用など様々で、アレルギー性鼻炎のガイドラインでも複数の治療薬が提示されています。
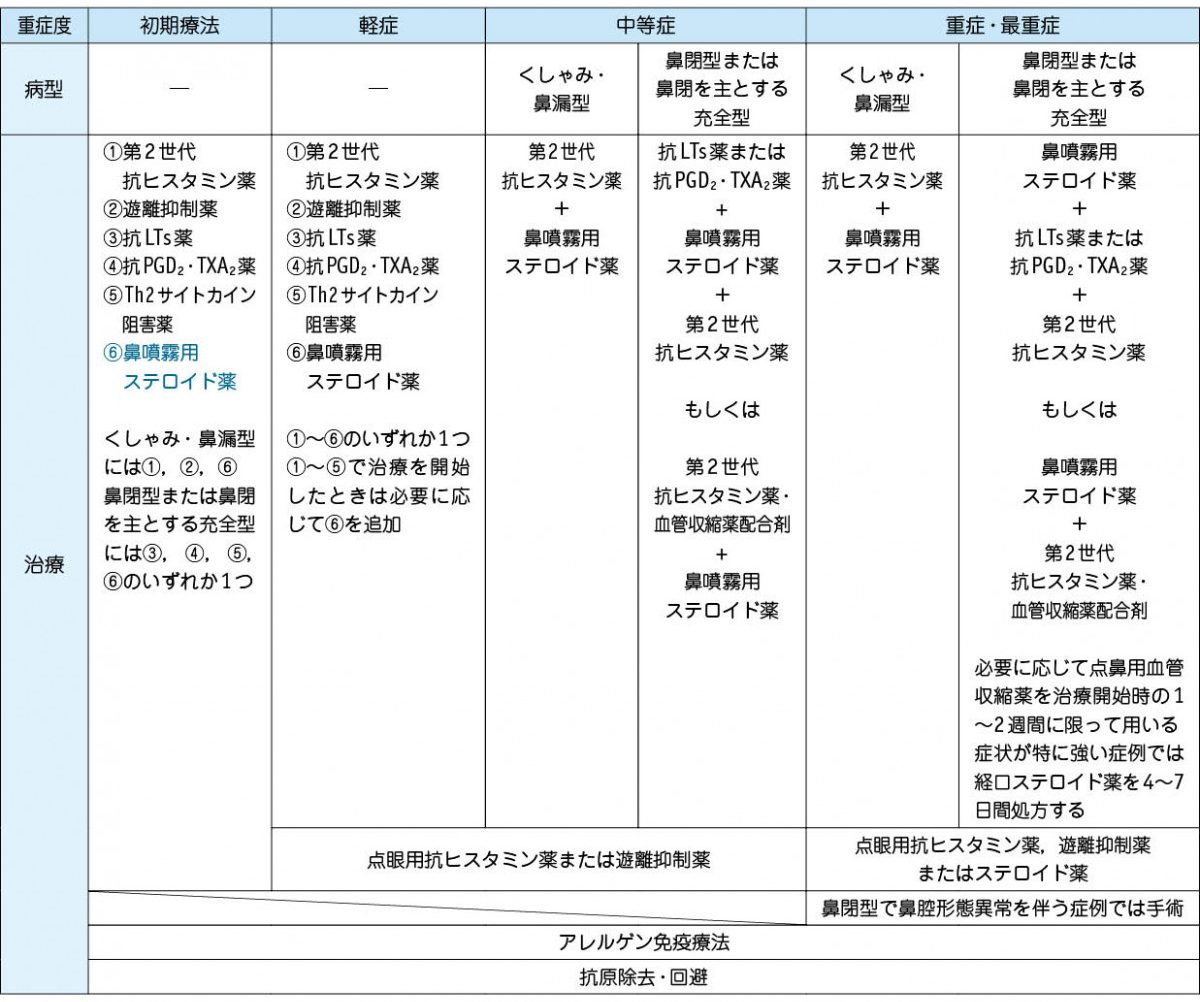
以下に示すのは、「鼻アレルギー診療ガイドライン」に記載されている「重症度に応じた花粉症に対する治療法の選択」の表です。花粉症は花粉に対するアレルギー性鼻炎ですので、他のアレルギーに対する鼻炎でも治療方針はおおむね同じです。医師は、この表やそれぞれの薬の効果副作用を参考に、患者さんに対する治療薬を処方しています。
ここではアレルギー性鼻炎で医師が主に使用する薬について解説します。
抗ヒスタミン薬
抗ヒスタミン薬とは?
いわゆる抗アレルギー薬(アレルギーの薬)といえば、必ずといっていいほど処方される薬です。花粉症の症状は、身体に侵入した花粉をきっかけに、アレルギーに関係するマスト細胞からヒスタミンやロイコトリエンなどの物質が放出され、神経を刺激したり、粘膜が腫れることによって起こります。抗ヒスタミン薬はヒスタミンが受容体に結合する前に、先に受容体と結合してヒスタミンをブロックすることでヒスタミンの作用を抑えます。
一方、ヒスタミンには脳内では覚醒、記憶、学習、自発運動などの働きもあります。抗ヒスタミン薬の成分が脳内に浸透し、ヒスタミンの働きが妨害されると、「眠気」やインペアードパフォーマンスと呼ばれる、眠気がなくとも「判断力が低下」したり、「学習能力が低下」する副作用が起こります。
また、便秘、口の渇きなどの副作用も出ることがあります。
抗ヒスタミン薬の効果
花粉症による鼻汁、鼻閉、くしゃみ、どの症状にもある程度の効果が望めます。症状が出ている時に症状を抑えるのはもちろんですが、毎年強い症状が出ている患者さんは症状が出始める前に使用すること(初期療法)で、症状を軽くして重症化を防ぐことができるといわれています。
最近の抗ヒスタミン薬は効果発現も早く、飲み始めた日から、遅くても数日以内には効果が認められます。
数多くの種類があり、それぞれ効き目や副作用が異なるので、医師と相談しながら自分に合った薬を考えていくのが良いでしょう。
抗ヒスタミン薬の種類
現在の抗ヒスタミン薬には第1世代、第2世代があります。
単純に言うと、第1世代は初期に開発された薬で、速効性で効果が少し強いが副作用も強い、第2世代は効果はそこまで落とさずに副作用がかなり軽減されている、ということです。
第1世代抗ヒスタミン薬
初期に開発された薬です。速効性があるものの、効果の持続時間が短く、また脳への影響が大きく、強い眠気や認知機能を低下させるといった副作用があります。また尿閉、口渇、便秘などの副作用もあり、緑内障や前立腺肥大症がある方には投与できなません。
そのデメリットの多さから、第2世代登場後、常用薬としては使用される頻度は極端に少なくなりました。
第1世代の方がくしゃみ、鼻漏に効果がありますが、脳への影響が大きく、副作用である眠気や集中力低下が強いため、現在では多くの場合で第2世代が使用されます。鼻閉への効果はむしろ第2世代の方が高いです。
第1世代も使いどころ次第では有用で、花粉症ピークで第2世代を使用しても症状が改善しない場合や、風邪による鼻水が止まらない場合は、あえて使うこともあります。
第2世代抗ヒスタミン薬
第1世代の欠点である鎮静作用を少なくするために、親水性の官能基を導入して、血液脳関門を通過しにくくし、また効果も持続するように開発されました。
現在では第2世代抗ヒスタミン薬が主流になっています。第2世代抗ヒスタミン薬は副作用も少なく、効果の持続、アレルギー反応の治療効果もすぐれたものといえます。
鼻漏、くしゃみについては、多少第1世代に劣るとされていますが、鼻閉に関しては第1世代よりも優れており、鎮静作用が少ないことや以下の改良点を含めると、総合的に優れている薬剤ということになります。
第2世代が第1世代よりも優れている点として、以下が挙げられます。
1 中枢抑制(眠気)、抗コリン作用(尿閉、口渇)などの副作用が少ない
2 鼻漏・くしゃみ・鼻閉の全般的な改善バランスがよい
3 効果の発現がやや遅いが、持続性が高い(比較的速効性はあるが、亢進した過敏性を単独で改善させるのには2週間くらいかかるとされています)
4 連用により改善度が上昇する
第2世代のうち、後期に開発されたもの(現在の主流でエピナスチン以降の薬)は、眠気などの中枢抑制は著名に改善されています。
図1に主な抗ヒスタミン薬の脳内ヒスタミン受容体占有率を示します。第1世代が50%以上の脳内H1受容体を遮断するのに対して、20%未満で非鎮静性とされます。赤い四角で囲ったものは第2世代と呼ばれるもので、すべて非鎮静性です。アレグラやアレジオンなどはOTC薬(市販薬)にもなっていて、ドラッグストアでも簡単に手に入るのでなじみが深いのではないでしょうか。
第2世代のなかでも、ビラノア・アレグラ・デザレックスは特に脳内移行率が低く、自動車運転にも禁止・注意の記載がありません。
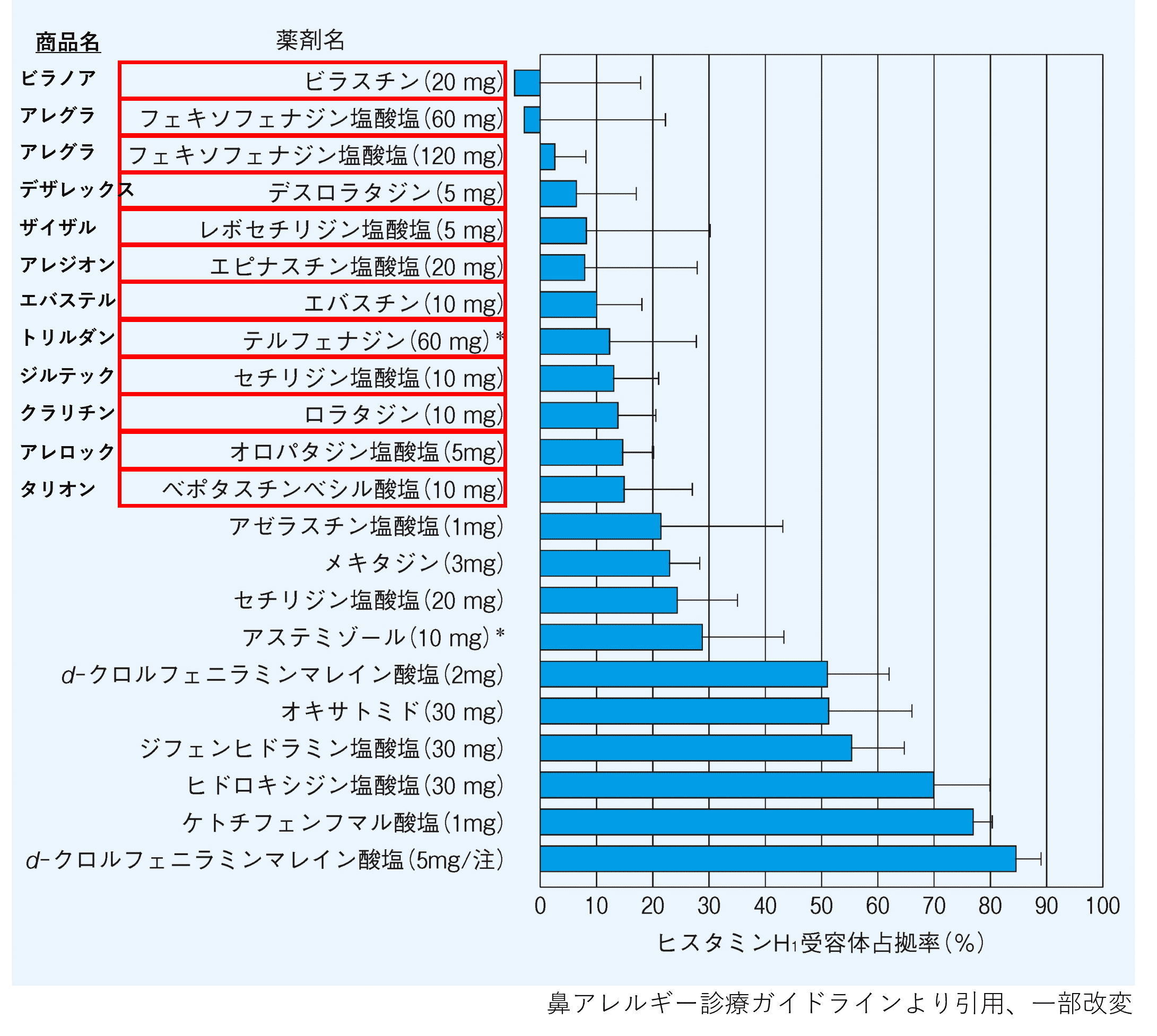
図1 抗ヒスタミン薬の脳内ヒスタミンH1受容体占拠率
以下の図は、国内で処方できる主な第2世代抗ヒスタミン薬の一覧です。発売されてから古いものはOTC薬(市販薬)になっています。古いものの方が、後発品(ジェネリック医薬品)も出ており、薬価が安い傾向にあります。(2022年時点)
最近販売されたものでは、ビラノア、デザレックス、ルパフィンで、特にビラノアとデザレックスは1日1回で眠気は少なめの薬なので病院で処方されることが多い薬だと思います。

図2 国内で処方できる抗ヒスタミン薬(発売日順)
第2世代抗ヒスタミン薬の効果と眠気について
抗ヒスタミン薬の代表的な副作用が眠気や集中力低下です。上述した脳内のヒスタミン受容体占有率が高いほうが眠気が出る傾向が強いです。また逆に効果も占有率が高いほうが強い傾向にあると思います。
効果と鎮静作用については、単純なものではなく、ガイドライン上は「鎮静作用が強い方が効果が強い、というのは錯覚であり抗アレルギー作用と鎮静作用は全く異なる」とされています。たしかに第1世代と第2世代を比較するとその通りだと考えますが、第2世代同士を比較すると、鎮静作用の強い方が効果が高い印象があります。(※あくまで個人的な処方経験則からの意見ですので、エビデンスはありません)
実際は、効果と眠気の副作用は個人差が大きいので、実際に試してみないと分からないことが多いのです。
眠気の代表的な指標である自動車運転に関する注意喚起は以下のようになっています。
製薬化される前の臨床試験で得られた眠気のデータと自動車運転に関する注意喚起の記載を以下に示します(図3)
1.自動車運転可能な薬剤
これらの薬剤の添付文書には自動車の運転等の注意の記載がありません。
ビラノア(ビラスチン)
デザレックス(デスロラタジン)
アレグラ(フェキソフェナジン)
クラリチン(ロラタジン)
2.自動車運転可能だが注意を要する薬剤
これらの薬剤の添付文書には「眠気を催すことがあるので、本剤投与中の患者には自動車の運転等危険を伴う機械を操作する際には注意させること。」という記載があります。
タリオン(ベポタスチンベシル)
アレジオン(エピナスチン)
エバステル(エバスチン)
3.自動車運転は不可の薬剤
これらの薬剤の添付文書には「眠気を催すことがあるので、本剤投与中の患者には自動車の運転等危険を伴う機械の操作には従事させないよう十分注意すること」という記載があります。
ルパフィン(ルパタジン)
ザイザル(レボセチリジン)
ジルテック(セチリジン)
アレロック(オロパタジン)
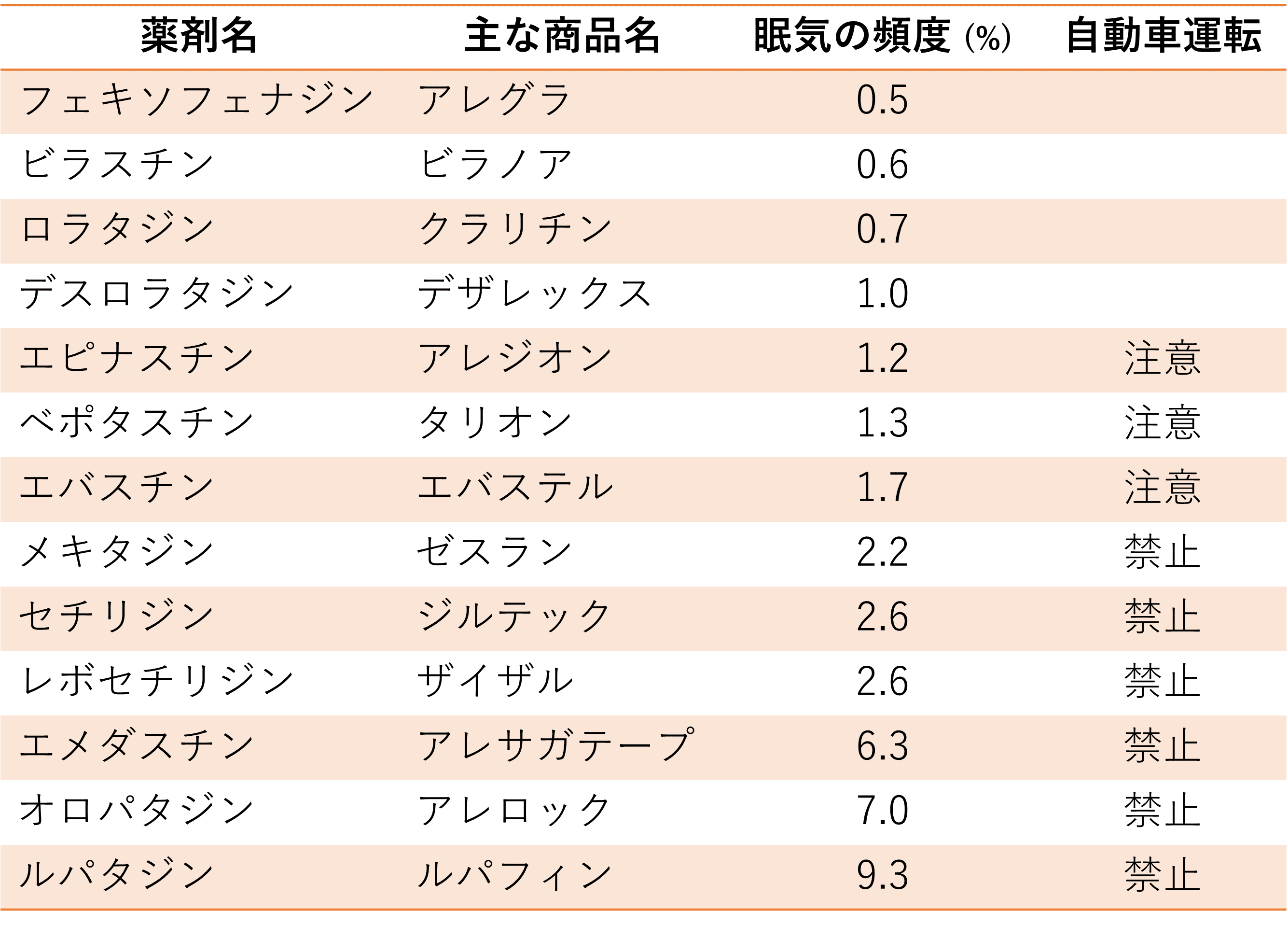
図3 主な抗ヒスタミン薬と眠気、自動車運転について(鼻アレルギー診療ガイドラインより)
眠気がなければよいのかとうと、眠気の自覚はなくとも、集中力、判断力、作業効率の低下が認められることがあり、インペアード・パフォーマンスと呼ばれており、内服を開始してからなんとなく作業効率の低下を自覚している場合は、薬のせいかもしれないと疑った方がよいかもしれません。
新しい薬だから必ずしも良いというわけではありません。アレルギー症状の程度は個人個人で様々ですし、それぞれの置かれている環境(生活習慣や仕事の内容など)によっても必要とされる薬は異なります。効果と副作用のバランスを考えて自分に合う薬を探していくとよいと思います。
構造式による効果の違い
化学構造式で分類すると三環系、ピペリジン骨格、ピペラジン骨格の3種類に分けることができます。
三環式骨格の薬で効果が出にくいときは、ピペリジン骨格もしくはピペラジン骨格に変更してみることで、くしゃみやかゆみが治まることがあります。
効かなくなってきたなと思ったら化学構造式の違うタイプの薬を試してみるのも一手だと思います。

図5 抗ヒスタミン薬の化学構造式について
インバースアゴニスト効果
ヒスタミンH1受容体には, 活性型H1受容体と不活性型H1受容体とがあり, 動的平衡状態を保っています。 抗ヒスタミン薬が効果を発揮するメカニズムとしては, 活性型H1受容体に対してヒスタミンと拮抗する作用(アンタゴニスト)によるものと従来は考えられてきました。 しかしながら, 近年, 抗ヒスタミン薬は活性型ではなく, 不活性型H1受容体を安定化させることによっても効果をもたらすことが明らかとなっています。 この作用のことをインバース・アゴニスト(逆作動薬)といいます。
ヒスタミンが体内で放出されると活性型のヒスタミン受容体が反応するのですが、不活性型が増えていればヒスタミンによる 影響、すなわち花粉症の症状を減らすことができます。
理論上は、インバースアゴニスト作用の強い抗ヒスタミン薬を花粉症の初期治療で用いれば、いざ花粉が飛散してヒスタミンが遊離されても、不活性型のヒスタミン受容体が多いわけですので、ヒスタミンが大量にあっても反応せず、結果としてアレルギー反応が軽くてすむわけです。
妊婦や授乳への影響は?
アレルギー性鼻炎は女性ホルモンが優位であることが知られていますが、妊娠中に増悪、新たに発症する方も存在します。さらに妊娠中はうっ血性鼻炎の傾向となり症状はより悪化することがあります。
催奇形性が問題となるのは妊娠2~4か月です。この時期は、できるだけ投薬は避けた方が良いですが、投薬をしないで体調が悪くなる方がより不利益である場合も少なくないため、症状が強い方は治療を行います。
第2世代抗ヒスタミン薬のほとんどは、添付文書で「妊娠中有益性投与」とされており、妊婦さんも服用が可能です。特に「ジルテック」「クラリチン」は安全というデータが出ており、それらの光学異性体である「ザイザル」「デザレックス」も同じことがいえると思います。当院でも特に希望される薬剤がない場合はそれらを第一選択としています。
授乳に関する安全性もほぼ同じで、上述した薬剤を選択します。
抗ヒスタミン薬の選び方
では、どのようにして使用する薬を選べば良いのでしょう?
抗ヒスタミン薬は多くのメーカーから同様の作用機序の薬がでているため、使う際に迷いが出てしまいますね。
多くの場合は、医師の勧めで処方されることが多く、最近では服用回数が少なく、眠気の副作用も少ないビラノア、デザレックスが処方される機会が多くなっています。たしかに、有用な薬剤で、私自身も処方する機会は大変多いです。
よく注目されるのは効果と副作用(眠気や口渇)についてですが、上述したように、眠気と効果に相関性はないとされているのが、現時点ででているエビデンスです。薬剤同士の効果や眠気を比較した論文は少なく、結果の出ているものを参照するとそういう結論になるのです。
だったら、わざわざ眠気の強い薬を使う必要はありませんよね。例えばアレロックやルパフィンには出番はなく、全員が自動車運転も許可されているビラノア、デザレックス、アレグラを飲めば良いではないか、という結論になります。
しかし、実際に使用している声を聞いているとそうとは言い切れません。「今年はビラノアが全然効かなかったが、アレロックに変更したら効くようになった」などという話を聞く機会は少なくありません。
眠気の強さと効果の高さに相関性はないとも言われておりますが、多くの患者様に処方している印象として、相関することも少なくないように感じています。
また、個人個人での薬の代謝には当然差があるわけですので、ある人は効果があったが自分には効果があまりない、という可能性は十分ありうるわけです。
結論としては、自分に合う薬を探していくということが良いと思います。残念ながら、花粉症の症状はほぼ毎年現れますし、アレルギーは長年付き合っていくことが多いので、薬を試しながら自分にとって効果と副作用のバランスのよい薬をみつけていくことが重要だと思います。
鼻噴霧ステロイド薬
鼻噴霧ステロイドは、薬物療法の中で最も症状改善効果が強い薬剤と言われています。作用機序は複雑なため割愛しますが、鼻の粘膜局所における炎症性物質を抑える作用があります。
『ステロイド』というと副作用が多く怖い薬、というイメージがあると思いますが、ここでいう鼻噴霧ステロイドはバイオアベラビリティー(人体に投与された薬物のうち、どれだけの量が全身に循環するのかを示す指標)が極めて低く、全身的な副作用は少ないとされています。多くは鼻内刺激感や異物感などの、局所の感覚的な訴えが出る程度です。リノコートを除き、1年以上使用しても安全とされています。
使用後、効果発現は約 1 〜 2 日で、鼻汁、鼻閉、くしゃみすべてに効果があります。また眼-鼻反射の抑制により眼の痒みなどの症状にも効果があるとされています。
現在、日本で使用可能な薬剤は、
- アラミスト (1日1回) 液体状
- ナゾネックス(1日1回) 液体状
- フルナーゼ (1日2回) 液体状
- エリザス (1日1回) 粉末状
- リノコート (1日2回) 粉末状
の5種類です。薬ごとの効果の差はそれほどないと思われますが、薬剤の噴出の仕方の違いから個人的にはアラミストを好んで使用しています。
鼻噴霧ステロイド薬はガイドラインでも初期療法からすべての重症度の花粉症患者に使用できる、という位置づけであり、非常に汎用性の高い治療デバイスの一つです。
当院でも多くの方に積極的に勧めている薬剤です。
にもかかわらず、全国的にみると処方量が抗ヒスタミン薬に比べ圧倒的に少ないのは、使用感などの問題かもしれませんね。
抗ロイコトリエン薬
ロイコトリエンという物質はヒスタミン同様、アレルギー反応によって放出されるものです。
ヒスタミンが花粉が身体に侵入した直後にくしゃみや鼻水を起こすのに対して、ロイコトリエンは少し時間がたってから現れる遅発型の症状の原因です。
ロイコトリエンは血管を拡張させて鼻の粘膜を膨張させます。そこで抗ロイコトリエン薬が鼻の粘膜などにある受容体に結合するのを防ぎ、粘膜の腫れやむくみを抑制するのです。
よって、主に鼻づまりの改善に使用される薬ですが、くしゃみや鼻水にも一定の効果があります。
現在日本で抗アレルギー薬として用いられているものは
- シングレア、キプレス(モンテルカスト)
- オノン(プランルカスト)
の2種類があります。
また、花粉症によって咳の症状が出てしまう方もいらっしゃると思います。アレルギー反応によって気管支などに炎症が生じ、気道が狭くなることで咳などの症状があらわれます。ロイコトリエンは気管支を収縮させる作用などをもちますので、本剤はロイコトリエンの作用を阻害し、気管支を広げる作用などをあらわし、アレルギー性の咳や喘息への効果も持っています。
そのほかの抗アレルギー(抗PGD2、TXA2薬)
ヒスタミンやロイコトリエンと同じようにPGD2やTXA2などの化学伝達物質も鼻粘膜に作用し、鼻閉を起こします。それらを阻害する薬です。効果の発現は鼻閉に関しては1週間、くしゃみ、鼻漏に関しては2週間程度かかるとされています。
バイナスという薬が唯一処方できる薬剤です。鼻詰まりが強い方に検討します。
花粉症に対する薬剤の使用例
症状が軽い場合
症状が軽い場合には、まずは
- 第2世代の抗ヒスタミン薬
- 鼻噴霧ステロイド薬
のどちらかを開始します。抗ヒスタミン薬も上述のように様々な種類がありますが、症状が軽い場合は眠気の少ないタイプを選ぶとよいでしょう。
また、鼻閉が強い方や喘息やその傾向があるのならロイコトリエン受容体拮抗薬の併用がお勧めです。
症状が重い場合
症状が重い場合は、
- 第二世代の抗ヒスタミン薬
- 鼻噴霧ステロイド薬
- ロイコトリエン受容体拮抗薬
の3種類を併用することが多いです。抗ヒスタミン薬もより効果の強いものを使用します。
さらに、頓服薬としてベタメタゾン, d-クロルフェニラミンマレイン酸塩(セレスタミン)を使用することがあります。効果は高いですが、ステロイドが含有されているため長期内服には不向きです。症状が強い時にのみ使用するようにしましょう。
まとめ
一般的に、抗ヒスタミン薬、鼻噴霧ステロイド薬、抗ロイコトリエン薬などが花粉症の治療に使われます。第2世代抗ヒスタミン薬は、眠気を引き起こすことなく、症状を緩和する効果があります。鼻噴霧ステロイド薬は、鼻の粘膜に直接作用するため、鼻炎の症状を改善することができます。抗ロイコトリエン薬は、花粉症の症状を抑える効果がありますが、副作用として胃腸の不調などが報告されています。また、妊婦や授乳中の場合は、薬剤の使用に関して医師と相談する必要があります。
以上のように、花粉症の治療には様々な種類の薬剤があり、それぞれに効果や副作用、使用上の注意点があります。自分に合った薬剤を選ぶためには、専門医の診断を受けることが大切です。